一位年轻的女同事,怀孕后一直坚持上班,直到临产前一天才住进产科。
孩子生下后,有同事去探视。刚出生的婴儿,看起来好可爱。大家七嘴八舌的说,到底像谁?
不知有谁说了一声,宝宝好像有点黄。
说者无意,听者有心。
初为人母的女同事,事后担心地问医生:小孩是不是有黄疸?不会是肝病吧?
医生拿来经皮胆红素检测仪,测得婴儿的黄疸指数是12。
医生说,没啥问题,这种情况很常见。
同事笑着说了声谢谢。但还是不放心,第2天她让家人来问我。
新生儿黄疸的问题,牵动着一个家庭的神经。
这个问题很普遍,今天龙大夫就带大家来了解一下新生儿黄疸那些事。
黄疸是新生儿最常见的症状,“10个婴儿9个黄”,大多数新生儿的黄疸属于生理性黄疸,一般会自行消退,不需要治疗。
极少部分新生儿的黄疸可引起胆红素脑病,有一定的危险性,甚至可造成神经系统损害。
壹
为什么新生儿会出现黄疸?
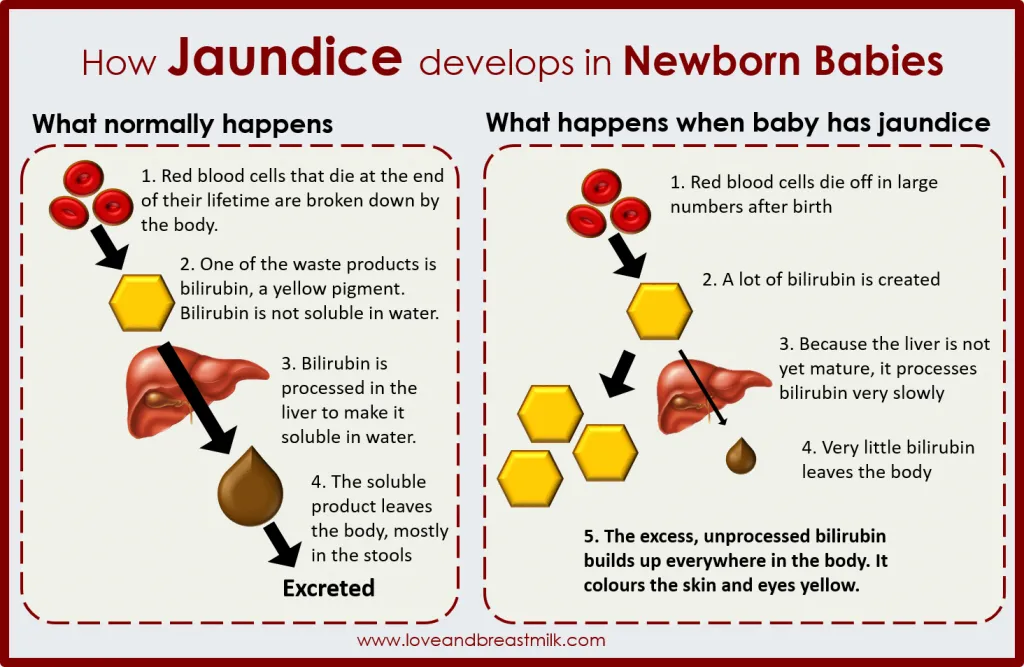
黄疸指的是皮肤、黏膜和巩膜变黄,源于血液中胆红素升高。几乎所有的新生儿,都可能出现高胆红素血症,只是程度不一样,主要的原因有:
* 新生儿的红细胞寿命短,胆红素的生成增多。
红细胞破坏以后,释放的血红素转变成非结合胆红素(间接胆红素),而新生儿肝脏还没有发育完善,对间接胆红素的结合能力不足,使胆红素的清除减少,在体内越积越多。
* 新生儿肠道菌群少
成人和儿童的肠道内有正常的肠道菌群,被喻为人体重要的“器官”。肠道菌群少能影响肠道内的胆红素还原为尿胆原、尿胆素并进而被水解,使胆红素经过肝肠循环再吸收增加。
* 一般来说,正常新生儿的胆红素水平在生后3~7天可能达到最高峰18mg/dL(为了叙述方便,以下都省略单位),随后逐渐降低至正常。
贰
母乳喂养性黄疸和母乳性黄疸有什么区别
* 母乳喂养性黄疸
多发生在出生第1周内,这些母乳喂养的新生儿,是因为母乳喂养的因素,而不是母乳本身导致的黄疸。
比如,由于母乳减少,导致摄入不足的新生儿,会出现脱水、摄入热量低:1.使胆红素经过肝肠循环再吸收增加,2.也能使胆红素转化为不可吸收产物的肠道菌群减少。
* 母乳性黄疸
与母乳喂养性黄疸是不一样的。
母乳性黄疸多发生在出生后第3~5天,在大约两周内达到高峰,出生后3~12周逐渐降至正常水平。其原因可能和母乳中β-葡萄糖醛酸糖苷酶的浓度升高,导致胆红素的早期解离和再吸收增加有关。

叁
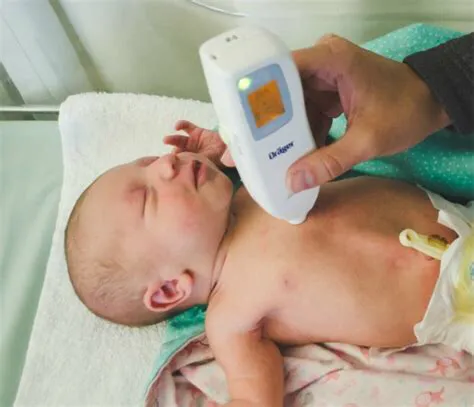
黄疸指数怎么检测?
新生儿出生24小时内要检测总胆红素水平,检查有两种办法:一种是查血清总胆红素水平,一种是经皮胆红素水平检测。两者检测出来的胆红素水平,可能会略有差异。
肆
什么样的新生儿容易发生严重黄疸?
有一些新生儿容易发生黄疸,要密切关注。新生儿严重黄疸的主要危险因素有:
出院前(随产妇出院回家)总胆红素和经皮胆红素处于高危区
24小时内出现黄疸
直接抗人球蛋白试验阳性的血型不合或其他原因导致的溶血病
胎龄35~36周,以前同胞曾接受过光疗
头皮血肿或者明显产伤
单纯母乳喂养,特别是喂哺不当或体质量下降过多者
东亚人种

伍
怎样区别生理性和病理性黄疸?
对于生理性和病理性黄疸的判断,要结合新生儿的出生时胎龄和健康状态。
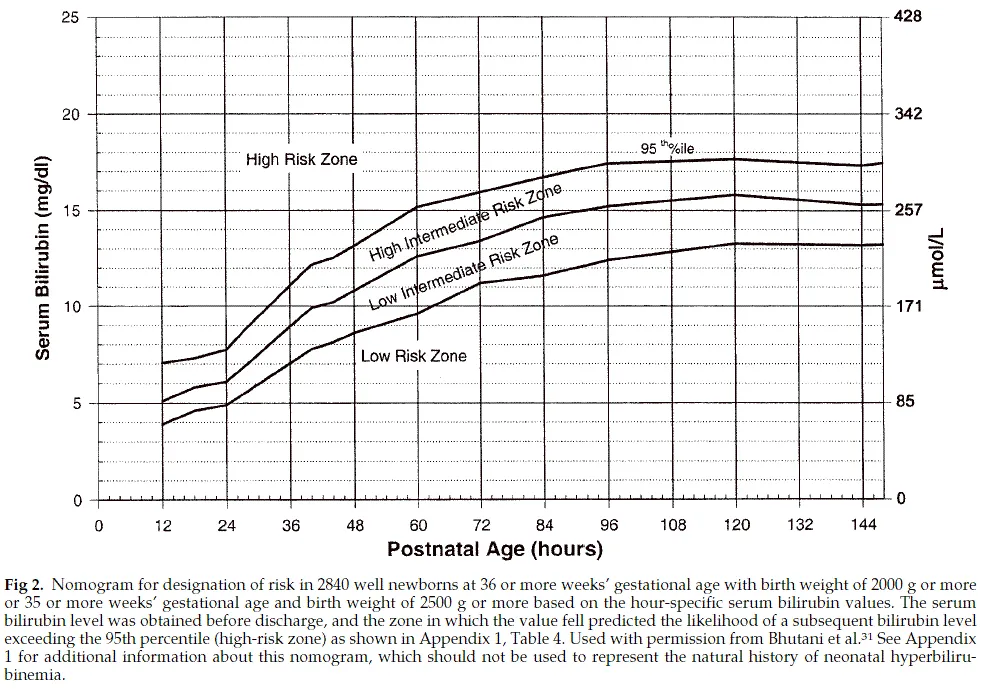
最新国内外对病理性黄疸的认识已经同步:胎龄大于36周,体重大于2公斤,或胎龄大于35周,体重大于2.5公斤的新生儿,依据不同出生时龄胆红素水平所绘制的危险分区图,将新生儿胆红素水平分为高危、高中危、中危、低危4个区,其中大于95百分位位于高危区,发生严重胆红素血症和胆红素脑病的风险大大增加。
这个有点不好理解,通常出现以下情形,可认为是属于病理性黄疸。
* 出生后24小时之内出现黄疸,或出生1周后出现黄疸,黄疸的持续时间大于2周。
* 血清总胆红素升高幅度每天5大约。
* 血清总胆红素大于18,高于25则属于重度高胆红素血症。
* 婴儿表现出严重疾病的表现,比如嗜睡、易激惹、呼吸窘迫等

陆
害怕给小孩抽血,能通过肤色判断黄疸程度吗?
能大致作出初步的判断。
但是,能够引起黄疸的血清胆红素水平,取决于肤色和身体部位。
引起巩膜黄染的胆红素水平通常为2~3,面部为4~5。
由于胆红素水平的增高,有从头向脚扩展、蔓延的趋势,当脐部出现黄疸的时候,胆红素水平可能已经达到15,而脚部出现黄疸则可能达到20。

柒
新生儿黄疸要做哪些检查?
有些地方的医生,一旦发现新生儿黄疸就做一大堆检查,其实在很多情况下没有必要的。
一方面浪费患者的金钱,另一方面,抽血太多,很多家长也是很有意见的。那么,究竟要做什么检查呢?
* 24小时内出现黄疸,黄疸程度超过新生儿时龄,正接受光疗,或总胆红素升高迅速的新生儿,用病史和体格检查解释不了,要检测:血型、Coomb's试验、血常规、直接和间接胆红素、有条件检查网织红细胞计数、G6PD、ETOOc等。
总胆红素超过换血水平或对光疗无反应,或直接胆红素水平升高,出生后三周仍存在黄疸或合并疾病者,需要住院治疗,除了以上的检查外,还可能要测定谷氨酰转肽酶和碱性磷酸酶,看是否胆汁淤积,同时筛查甲状腺功能低下和半乳糖血症等。
捌
新生儿黄疸的随访
黄疸的高峰时间,各个国家的孩子,稍微有些差异,欧美国家一般在2~3天,而我国在4~6天。
很多新生儿黄疸的高峰期,往往在出院之后。
所以,在新生儿出院之前要做黄疸危险因素的评估,并定期复查。
出生后24小时内出院的,应在生后72小时内随访
出生24~48小时出院,应在出生后96小时内随访
出生48~72小时出院者,应在生后120小时随访
玖
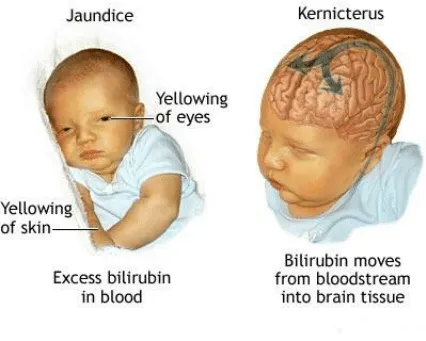
严重的黄疸会怎样,什么叫核黄疸?
严重的黄疸,会出现急性胆红素脑病,是指生后一周内胆红素高引起神经毒性症状的,而核黄疸,则特指胆红素高,透过血脑屏障与脑组织结合,引起的慢性和永久性损害。
拾
黄疸照蓝光有什么作用?
蓝光治疗,可使皮肤和皮下组织中的胆红素转化为胆红素的光构型异构体。这种异构体的水溶性较大,能通过肝脏迅速排泄,而无需葡萄糖醛酸化。
事实证明,光疗在新生儿黄疸中的疗效确切,有望阻止核黄疸的发生。
血清游离胆红素大于12,生后25~48小时,血清游离胆红素大于15;生后49~72小时,游离胆红素大于18;出生超过72小时后,血清胆红素大于20,均可进行光疗。

拾壹
换血有什么作用?
新生儿处于低出生体重、低氧血症、低血糖、低血容量、高热、高渗血症、高碳酸血症等病理状态时,清蛋白和胆红素的结合能力下降,导致体内游离胆红素增多,游离胆红素通过血脑屏障与神经细胞联接,可能会发生核黄疸。
通过计算胆红素和清蛋白的比值来评估胆红素脑病的风险:比值越低,则胆红素与清蛋白的结合越牢固;比值越高,则胆红素和清蛋白结合越疏松,血游离胆红素水平越高,越容易出现胆红素脑病。
以下情况要考虑换血:
对于胎龄≥38周的新生儿,比值大于8;
35~37周健康新生儿,或38周有高危因素或G6PD等溶血性疾病的患儿,这个比值大于7.2;
35~37周有高危因素,或G6PD等溶血性疾病的患儿,比值大于6.8。
拾贰
新生儿黄疸能母乳喂养吗?
母乳性黄疸是新生儿黄疸的重要原因,既往有些认为黄疸时应终止母乳喂养。
但目前国内外专家否定了这种观点,认为对于健康的足月儿,或接近足月儿来说,应鼓励和促进有效的母乳喂养。
在出生后前几天内,并鼓励母亲喂哺,孩子每天至少8~12次。
如果母乳喂养不足,可能出现热量摄入不足和脱水,会增加黄疸的严重程度,而增加喂哺的频率,可减少严重高胆红素血症的发生率。
对于没有脱水的母乳喂养新生儿,额外的补充水分和葡萄糖是没有意义的。

拾叁
判断新生儿黄疸的误区
家长仅仅从目测来判断新生儿黄疸的程度,容易出现误差,特别是对于一些肤色比较深的新生儿来说,很容易把正常情况误认为有黄疸。
拾肆
新生儿生理性黄疸的家庭护理
生理性黄疸一般来说是不需要用药治疗的,通常在一周内消失。
采用多次喂配方奶喂养,可促进胃肠道蠕动和增加排便次数,减少肝肠循环,从而降低高胆红素血症的发生率和严重程度。
对于母乳喂养的婴儿,如果存在摄入不足,体重减轻过多(大于出生体重的12%),或有低血容量的证据,应用挤出的母乳(首选的液体)或配方奶补充,通过给予富含水解酪蛋白的配方奶,来临时充当哺乳喂养,可能通过减少胆红素的肛肠重吸收,以增强光疗效果。
温馨提醒:本文主要涉及的是足月健康新生儿生理性黄疸的一些情况分析和护理要点,其他特殊情况的,请要在医生指导下治疗。
附主要参考文献:
1.Management of hyperbilirubinemia in the newborn infant 35 or more weeks of gestation. American Academy of Pediatrics Subcommittee on Hyperbilirubin.
2.Guideline for the evaluation of cholestatic jaundice in Infants: joint recommendations of the North American Society for Pediatric Gastroenterology, Hepatology, and Nutrition and the European Society for Pediatric Gastroenterology, Hepatology, and Nutrition.
版权声明:本站所有资源均来源于互联网或网友投稿,如有侵犯您的著作权或隐私,请联系QQ:1765130767。我们将第一时间为您处理!

